Diabetes Mellitus Typ 2 ist in den letzten Jahren ein riesiges Problem und die am häufigsten vorkommende Stoffwechselerkrankung der Welt geworden. Von der laut Internationalen Diabetes Verband (IDF) derzeit 387 Millionen Menschen betroffen, sind nach Schätzungen bis 2035 mehr als 592 Millionen betroffen.1, 2 Und die Zahlen steigen weiterhin an. Bedenklich ist, dass Diabetes die neunt häufigste Todesursache der Welt ist. 3 Alleine die Tatsache, dass man an Diabetes erkrankt ist, führt zu einer Durchschnittlichen Lebenszeitverkürzung von 8 Jahren.3
Welche Gefahren und Konsequenzen mit der Erkrankung einhergehen und wie man sie vorbeugen bzw. entgegenwirken kann, erfahren sie hier.
Wie entsteht die Problematik?
Bevor wir über die Entstehung von Diabetes reden, ist es wichtig mehr zu wissen über das Hormon Insulin. Insulin wird vorwiegend in der Bauchspieseldrüse produziert, genauer gesagt von den sogenannten Betazellen der Langerhanschen Inseln.
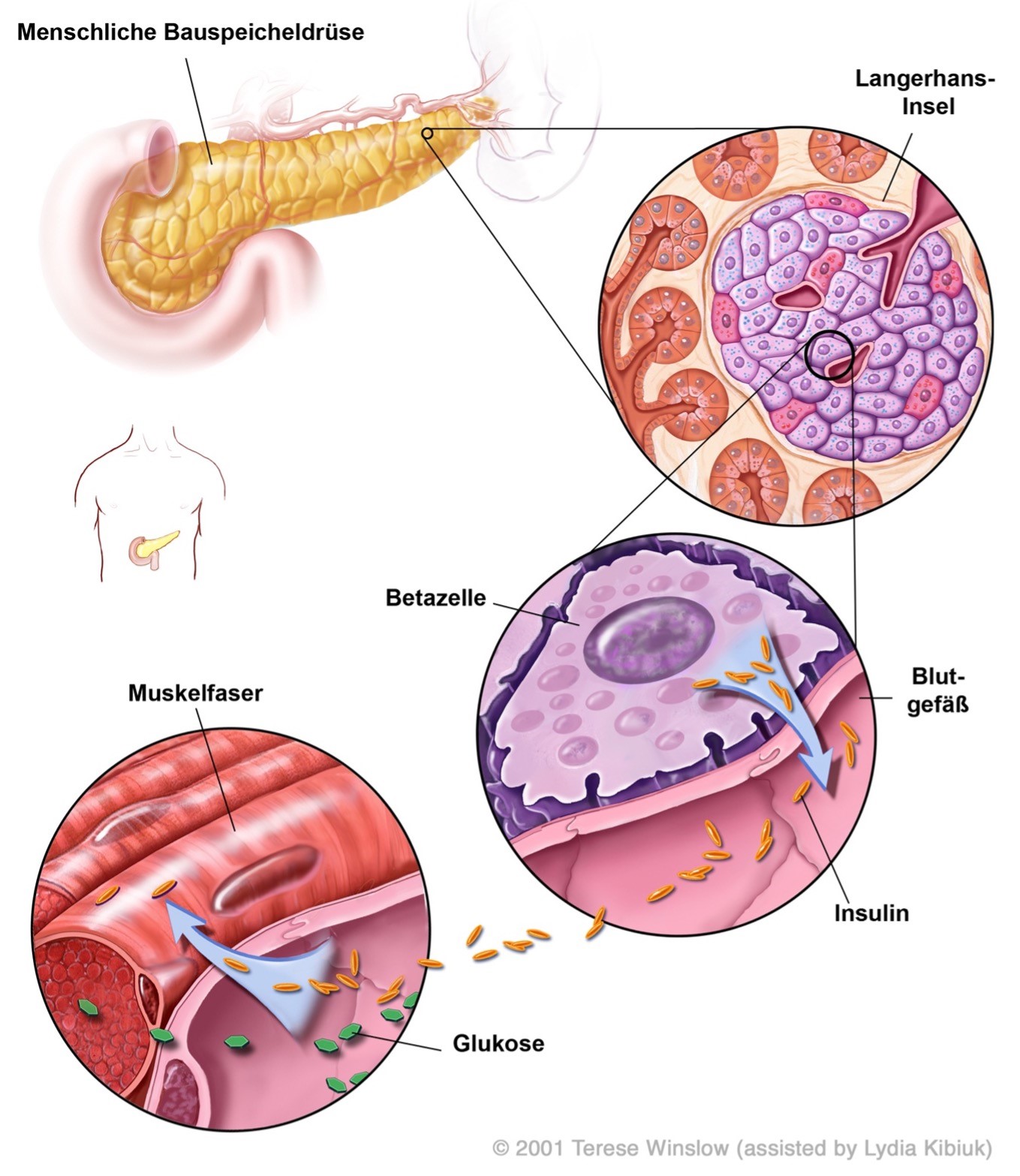
Insulin hat viele unterschiedlich steuernde Funktionen im Körper. Angefangen von Zellwachstum bis hin zum Mitwirken von Stoffwechselabläufen. Einer der wichtigsten Funktionen ist es zusammen mit dem Hormon Glucagon den Blutzuckerspiegel zu regeln. Beide Hormone beeinflussen sich wechselseitig. Insulin hat eine aufbauende (auch anabol genannte) Wirkung, wodurch Glucose in Zellen der Muskeln, Leber oder das Fettgewebe gespeichert wird. Glucagon hat eine abbauende (auch katabol genannte) Wirkung und sorgt dafür, dass gespeicherter Zucker wieder ausgeschüttet wird.4
Warum ist diese Information wichtig?
Diabetes, auch bekannt unter der Bezeichnung „Zuckerkrankheit“, ist ein Überbegriff für verschiedene Erkrankungen (es gibt Diabetes Typ I und Typ II) des Stoffwechsels. Beide haben gemeinsam, dass sie zu erhöhten Blutzuckerwerten führen, weil die Patientinnen und Patienten einen Mangel am Hormon Insulin haben und/oder die Insulinwirkung vermindert ist.
Diabetes Typ I entwickelt sich oft schon in jungen Jahren (unter 30 Jahre alt). Der Körper entwickelt eine Immunreaktion gegen die insulinproduzierenden Zellen in der Bauchspeiseldrüse, was zum Absterben dieser Zellen und zu einem Verlust der Insulinproduktion führt.
Da Insulin verantwortlich ist für den Transport von Zucker (Glucose) aus dem Blut zu den verschiedenen Körperzellen, ist die Verabreichung von Insulin durch Injektionen oder eine Insulinpumpe bei dieser Form der Erkrankung eine absolute Notwendigkeit.
Die Entstehung von Diabetes Typ II ist etwas komplexer, wobei mehrere Faktoren eine Rolle spielen. 5, 6, 7 Die Entwicklung von Diabetes Typ II ist durch zwei Phänomene gekennzeichnet:
1. Eine gestörte Wirkung von Insulin (auch Insulinresistenz genannt) in Organen wie Leber, Muskeln, Nieren und Fettgewebe.
2. Eine unzureichende Insulinproduktion durch die Betazellen der Bauchspeiseldrüse. 8
Insulinresistenz ist bei vielen Patienten bereits Jahre vor dem Ausbruch von Diabetes vorhanden. Zu den Faktoren, die bei der Entwicklung von Insulinresistenz und Diabetes Typ II eine Rolle spielen, gehören: 6,7
- Fettleibigkeit
- eine kalorien-, fett- und zuckerreiche Ernährung
- die Menge der Intraabdominales Fett (Bauchfett)
- (chronischer) Bewegungsmangel
- ein (niedriggradiger) dauerhafter Entzündungszustand des Körpers
- Oxidativer Stress – eine Stoffwechsellage, bei der es zu Schäden von Zellen oder deren Funktionen kommt
- Metabolischer Stress – eine (dauerhafte) Belastung des Stoffwechsels durch Verletzung und/oder Krankheit
- Nicht beeinflussbare Faktoren wie das Alter, Geschlecht und die Genetik
Übergewicht tritt bei 80 Prozent der Menschen mit Diabetes Typ II auf. Allerdings, selbst wenn sie übergewichtig sind, haben körperlich aktive Menschen 30 bis 50 Prozent weniger Risiko, an Diabetes zu erkranken.9
Die verminderte Insulinwirkung wird zunächst durch eine erhöhte Insulinausschüttung der Bauchspeiseldrüse kompensiert, die den Blutzuckerspiegel in normalen Grenzen hält. Die Insulinresistenz geht häufig mit einer Reihe von mehreren Veränderungen einher, gekennzeichnet durch einen grossen Unterleib (zentrale Adipositas), (leicht) erhöhte Blutzucker- und Insulinwerte, erhöhte Triglyzeridwerte (Fettwerte), verringerte HDL-Cholesterinwerte und erhöhter Blutdruck. 10
Bei Patienten mit Diabetes Typ II besteht neben der Insulinresistenz in der Regel auch eine Betazelldysfunktion (nochmal zur Erinnerung: Betazellen produzieren und speichern Insulin), die letztlich zu einer unzureichenden Insulinproduktion führt. Unter diesen Umständen ist es für den Körper nicht mehr möglich die fein dosierte Insulinausschüttung zu regulieren, was eine Entgleisung der Blutzuckerregulierung sowie entzündlichen metabolischen Stress mit sich zieht. Diese Verschlechterung der Betazellen in Kombination mit der Insulinresistenz führt schliesslich zur Entwicklung von Diabetes Typ II.
Hier die Entstehung von Diabetes nochmal möglichst einfach erklärt:
Das Problem unserer Gesellschaft
Dass unsere Gesellschaft immer ungesünder lebt, muss mittlerweile nicht mehr diskutiert werden. Wo man vor 100 Jahren noch 20 Kilometer am Tag gelaufen ist, läuft der Mensch heutzutage im Durchschnitt nur noch 800 Meter am Tag. Dies hat sich während des Lockdowns noch einmal reduziert auf nur noch 200 Meter täglich. Ernährungstechnisch ist die Lage ähnlich: Dort, wo in Deutschland vor 160 Jahren im Durchschnitt 2120 Kilokalorien täglich konsumiert wurde, liegen wir heutzutage bei 3.539 Kilokalorien pro Tag.
In Zahlen ausgedrückt bedeutet dies, wir haben die Energiezufuhr um 166% gesteigert, obwohl wir uns zu 96% weniger bewegen. Der chronische Bewegungsmangel in Kombination mit unserem generell ungesunden Lebensstil ist hauptverantwortlich dafür, dass in Deutschland heutzutage zwei Drittel der Männer (67%) und die Hälfte der Frauen (53%) übergewichtig sind11 und dass bis 2035 weltweit wahrscheinlich fast 600 Million Personen von Diabetes betroffen sind. Weitere Key Facts:
- Die weltweite Fettleibigkeit hat sich seit 1975 fast verdreifacht.
- Im Jahr 2016 waren weltweit mehr als 1,9 Milliarden Erwachsene ab 18 Jahren übergewichtig. Von dieser Gruppe waren über 650 Millionen fettleibig.
- Obwohl Diabetes Typ 2 früher auch als „Altersdiabetes“ bezeichnet wurde, erkranken in den letzten Jahren auch zunehmend Jugendliche und (kleine) Kinder:
- Über 340 Millionen Kinder und Jugendliche zwischen 5 und 19 Jahren waren 2016 übergewichtig oder fettleibig.
- 39 Millionen Kinder unter 5 Jahren waren im Jahr 2020 übergewichtig oder fettleibig.
Symptome
Diabetes kann zur Entwicklung von meist unumkehrbaren Komplikationen führen, insbesondere in kleinen und grossen Blutgefässen. Dies führt nicht nur zu Schäden an der Netzhaut (Retinopathie genannte), die Nerven (Neuropathie genannt) und die Nieren (Nephropathie genannt), sondern führt auch zu einer Versteifung des Bindegewebes und einer verminderten Beweglichkeit der Gelenke.13 Je besser der Blutzuckerspiegel reguliert wird, desto geringer ist das Risiko, diese langfristigen Komplikationen zu entwickeln. 14
Diabetes Typ 1 kann in der Regel relativ schnell und bereits schon in jungen Jahren bemerkbar werden. Symptome wie starker Harndrang, Durst und Müdigkeit sind eine der Hauptanzeichen.
Diabetes Typ 2 bzw. die zuvor erworbene Insulinresistenz wird in den meisten Fällen erst ziemlich spät erkannt, da sich zu Beginn der Erkrankung die Symptome nur schleichend erkennbar machen und von den meisten Betroffenen nicht als Krankheit wahrgenommen wird oder sich diese schon an deren Symptomen gewöhnt haben. Weshalb es nicht selten vorkommt, dass Diabetes erst nach Jahrzehnten diagnostiziert wird.
Grundsätzlich gilt je früher eine Insulinresistenz oder folgende Diabetes Erkrankung erkannt wird, desto besser sind die Therapiemöglichkeiten. Eine Art der Früherkennung bleibt die Vorsorgeuntersuchung, bei welcher verschiede Tests zur Bestimmung des Blutzuckers und anderen Werten vorgenommen wird.15 Hier unten folgen einige Beispiele von diesen langfristigen Komplikationen:
- Kardiovaskuläre Erkrankungen. Bedeutet so viel wie Erkrankungen, welche das Herz-Kreislauf- aber auch Gefässsystem betreffen. Wie in den vorangegangenen Abschnitten beschrieben, ist Diabetes Mellitus Typ 2 eine Multisystemerkrankung mit einem starken Zusammenhang zu Herz-Kreislauf und Gefässerkrankungen. Diabetes Mellitus Typ 2 führt zu einer zwei- bis vierfachen Erhöhung der Sterblichkeitsrate von Erwachsenen aufgrund von Herzkrankheiten und Schlaganfällen. 16, 17, 18, 19 Dazu gehört die Rolle von Insulinresistenz bei Atherosklerose (auch Gefässverkalkung genannt, wobei Ablagerungen die Adern verengen), einer schlechteren Gefässfunktion, oxidativem Stress, Bluthochdruck und Entzündung.16, 20, 21, 22
- Dyslipidämie. Als Dyslipidämie versteht man eine Störung des Fettstoffwechsels bei der die Zusammensetzung der Blutfette sich verändert. Diese Störung ist ein gemeinsames Merkmal von Diabetes Mellitus Typ 2 und erhöht das Auftreten von Atherosklerose und die Sterblichkeit von Diabetikern.23
- Beeinträchtigung der Blutgefässe. Die Blutgefässwand (Endothel) spielt eine wichtige Rolle bei der Regulation der Gefässwandspannung und der Gefässstruktur, durch eine ausgewogene Freisetzung von entspannenden und anspannenden Faktoren, die vom Endothel stammen. Dieses Gleichgewicht ist bei Diabetes verändert, was zu einer Veränderung der Eigenschaften der Gefässwand führt. Die Folgen davon sind, Verklumpung von Blutblättchen und Entzündung. 16, 24, 25 Diese Veränderungen führen zu verstärkter Gefässanspannung, Entwicklung von Atherosklerose und begünstigter Thrombosebildung. 16
- Chronische Entzündung. Eine kritische Komponente von Diabetes Mellitus Typ 2 ist ein chronischer, niedriggradiger Entzündungszustand. Dieser Entzündungszustand ist die Grundlage für das Fortschreiten der Gefässverkalkung (Atherosklerose). Auch das Immunsystem ist durch die dauerhafte Entzündung beeinträchtigt wodurch es für Bakterien und Viren einfacher ist in den Körper einzudringen und sich dort zu vermehren, da die Immun- und Fresszellen abgeschwächt sind. Was wiederum das Risiko für chronische Infekte mit sich bringt. 16
Diagnose
Der Verdacht auf Diabetes ergibt sich häufig aus der Anamnese, wenn eine Person mit den genannten Symptomen zum Arzt geht. Um die Diagnose Diabetes zu stellen, müssen eine / mehrere Untersuchungen und Werte durchgeführt / untersucht werden:
- Nüchternblutzucker: Der Nüchternblutzucker oder die Nüchternblutglukose beweist das Vorliegen eines Diabetes, wenn der Wert ≥126 mg/dl bzw. ≥7,0 mmol/l liegt. Der Wert wird morgens vor dem Frühstück bestimmt.
- Gelegenheitsblutzucker: Liegt der Gelegenheitsblutzucker oder die Gelegenheitsblutglukose ≥200 mg/dl bzw. ≥11,1 mmol/l, liegt ein Diabetes vor.
- Orale Glukosetoleranztest: Bei einem oralen Glukosetoleranztest oder Zuckerbelastungstest trinkt der Patient eine Flüssigkeit, die 75 g Zucker enthält. Vor und zwei Stunden nach dem Trinken wird der Blutzucker gemessen. Ist er nach zwei Stunden ≥200 mg/dl bzw. ≥11,1 mmol/l, liegt ein Diabetes vor.
- HBA1c Wert: Das HbA1c (Glykohämoglobin) ist der Farbstoff der roten Blutkörperchen, der sich mit Zucker untrennbar verbunden hat, und so anzeigen kann, wie hoch die Konzentration des Blutzuckers im Durchschnitt der letzten sechs bis acht Wochen war. Dieser Wert wird deshalb auch als verzuckertes Hämoglobin oder Blutzuckergedächtnis bezeichnet. Ein Diabetes liegt vor, wenn das HbA1c ≥6,5 % bzw. ≥48 mmol/mol liegt. 15
Der optimale Ansatz für das Screening und die Diagnose von Prädiabetes und Diabetes bei Jugendlichen ist ungewiss. In einer amerikanischen Studie wurden 14.119 Jugendliche auf Prädiabetes vor untersucht und selektiert. Dabei wurden Hämoglobin A1c (HbA1c) und oder Nüchternplasmaglukose (FPG), zum Screening und diagnostizieren von Diabetes Typ 2 verwendet. Die meisten (> 85 %) Fälle von Diabetes wurden dadurch diagnostiziert. 26
Mythen
Bei Diabetes muss ich Insulin spritzen
Falsch, bei einem nicht weit fortgeschrittenen Diabetes kann auch eine erhöhte Aktivität mittels Kraft- und Ausdauertraining in Kombination mit einer Ernährungsoptimierung ausreichen. 27, 28, 29 Hierdurch wird die Insulinsensitivität der Zellen verbessert, ausserdem verhilft es den Blutzuckerwert und Blutfettwert zu regulieren (hierzu folgt im nächsten Absatz mehr. 40 Zusätzlich kann man hierdurch die Nervenregeneration anregen, oxidative Stress und Entzündungen reduzieren und die Funktion der kleinen Blutgefässe verbessern. 27, 28, 29
Diabetes ist gar nicht so schlimm
Falsch, Diabetes zählt zur 9. häufigsten Todesursache auf der Welt. 3 In Deutschland sind 2021 151.463 Personen aufgrund von Diabetes gestorben. 30 Hierbei führen meist folgen der Diabetes, dabei vor allem kardiovaskuläre Problematiken zum Tod. 3 12% aller Globalen Ausgaben für Gesundheitsleistungen wurde für die Behandlung von Diabetes ausgegeben. 3 Alleine die Tatsache, dass man an Diabetes erkrankt ist, führt zu einer Durchschnittlichen Lebenszeitverkürzung von 8 Jahren. 3
Man soll kein Krafttraining durchführen bei diabetischer Polyneuropathie
Es hiess lange, dass bei einer diabetischen Polyneuropathie (Schädigung der Nerven im Bein aufgrund eines Diabetes) nur belastungsarmes Training empfehlenswert ist, um ein Geschwür an den Füssen zu vermeiden. Jedoch ist momentan bewiesen, dass auch mit höheren Belastungen gearbeitet werden darf und die Belastung ohne zusätzliches Risiko schrittweise erhöht werden kann.32, 33 Andere Studien beweisen sogar, dass Kraft- und Flexibilitätstraining die Wiederauftrittsrate von Geschwüren signifikant senken können und zusätzlich die Gehgeschwindigkeit und die Neuropathie positiv beeinflussen kann. 34
Operation? Ja oder Nein?
Wenn der Körper nicht in der Lage ist, selbst Insulin zu produzieren, muss mehrmals täglich Insulin gespritzt werden um den Blutzuckerwert zu regulieren. Um dieses Prozess zu erleichtern, kann eine sogenannte Insulinpumpe operativ eingesetzt werden. Die Insulinpumpe muss in regelmässigen Abständen den Zuckergehalt im Blut und kann bei Bedarf selbst Insulin in den Körper abgeben. Momentan sind in Deutschland in der Regel zwei Pumpensysteme am Markt:
- Konventionelle Insulinpumpen, bei denen die Pumpe am Gürtel oder in der Hosentasche getragen wird und ein Schlauch von der Pumpe zu einer in der Haut verbleibenden Nadel führt.
- Drahtlose Insulinpumpen, bei denen ein Insulin-Patch angebracht wird, welches bereits ein eingebautes Insulinreservoir für ca. 72 Stunden beinhaltet und über eine drahtlose Steuereinheit von aussen geregelt wird.
Wenn alle herkömmlichen Therapien ausgeschöpft sind und versagt haben und weiterhin regelmässige Hyperglykämien (Überzuckerungen) bestehen, gibt es die Möglichkeit eine Bauchspeicheldrüsetransplantation durchzuführen. 35
Was können Sie als Patient oder Arzt bei/von uns erwarten?
Wie bei jedem unserer (neuen) Patienten, erwartet sie zu Beginn der ersten Therapiesitzung ein ausführliches Anamnesegespräch mit einem unserer Therapeuten, um für die Therapie relevante Information zu evaluieren und mögliche Kontraindikationen oder sogenannte „Red Flags“ auszuschliessen. Danach wird eine gründliche Untersuchung durch den Therapeuten vorgenommen, um den aktuellen Rehabilitationsstand genauestens festlegen zu können.
Zudem wird gemeinsam mit dem Patienten ein individuelles Anforderungsprofil erstellt, welches speziell auf die täglichen Anforderungen im Leben des Patienten abgestimmt ist. Ziel ist es, einen klar objektiv definierten IST-Standpunkt zu gestalten und mittels erster Planungen den zu erreichenden Soll-Stand zu formulieren. Dieser Weg wird durch den Transfer der Therapie stattfinden und laufend evaluiert, um zu jedem Zeitpunkt über den aktuellen Leistungszustand des Patienten informiert zu sein.
Um diese Art der Methodik noch effizienter zu gestalten und das volle Potenzial aus der Behandlung schöpfen zu können, bieten wir ihnen optional die Möglichkeit der erweiterten Therapiezeit auf Selbstzahler-Basis an. Ziel dessen ist es, unser Behandlungspotential voll auszuschöpfen, eine qualitativ hochwertige Therapie zu garantieren und damit das Therapieergebnis zu optimieren. Durch die verlängerte Zeit können unsere Therapeuten noch effizienter am Therapieprozess arbeiten.
Die Behandlungsstrategie gegen Insulinresistenz bzw. Diabetes Typ2 umfasst mehrere Behandlungspunkte. Wie sie bereits erfahren haben, gibt es mehrere Faktoren, die bei der Entwicklung von Diabetes Typ 2 beitragen.
Aus diesem Grund versuchen wir mit einem breiten Behandlungsansatz zu starten der möglichst viele relevante Teilbereiche, welche beim Erwerb von Diabetes beitragen, miteinzubinden. Folgende Hauptpfeiler werden behandelt:
- Erhöhte körperliche Aktivität
- Ernährungsoptimierung
- Verhaltensanpassung
- Reduktion (Bauch)fettgewebe
Die Wissenschaft zeigt, dass dieser Ansatz in der Behandlung von Diabetes Mellitus Typ 2 ein wirkungsvolles Mittel ist. 36, 37
Erhöhte körperliche Aktivität
Wir gehen noch mal zurück zum Thema Insulin. Erinnern sie sich noch welche Hauptfunktion dieses Hormon hat? Sie regelt, zusammen mit dem Hormon Glucagon, den Blutzuckerspiegel. Insulin sorgt dafür, dass Glucose (Zucker) in Zellen der Muskeln, Leber oder das Fettgewebe aufgenommen und gespeichert werden.
Körperliche Aktivität lässt unsere Muskeln härter arbeiten. Dazu benötigen die Muskeln zusätzlichen Brennstoff in Form van Glukose. Die Muskeln nehmen diese Glukose aus dem Blut auf und benötigen hierfür Insulin. Weil die Funktion des Insulins durch körperliche Aktivität aktiv beansprucht wird, wird die Insulinwirkung, die sogenannte Insulinsensitivität, verbessert.
Durch eine bessere Insulinsensitivität reagieren Organe, insbesondere Leber-, Muskel- und Fettgewebe, sensibler auf das Hormon Insulin. Jemand der sehr Insulin sensitiv ist, braucht kleinere Mengen Insulin, um seinen Blutzuckerspiegel zu senken. Genau dies ist erforderlich denn eine der Hauptentstehungsmechanismen von Diabetes Mellitus Typ 2 ist eine gestörte Wirkung von Insulin, die sogenannte Insulinresistenz, und/oder einen Mangel am Hormon Insulin. Beide wirken wir durch eine erhöhte Aktivität entgegen.
Angesichts der negativen Entwicklung der allgemeinen körperlichen Aktivität in den letzten 100 Jahren ist es natürlich keine Überraschung dass Diabetes heutzutage so oft vorkommt. Die Bedeutung der körperlichen (Mehr)Aktivität in der Prävention und Therapie bei Diabetes Mellitus Typ 2 ist seit Jahren unbestritten. Die hierzu vorliegenden wissenschaftlichen Daten basierten jedoch bislang vorwiegend auf Ergebnissen zu Ausdauertraining. Erst seit einigen Jahren wurde auch die Bedeutung des Krafttrainings mittels Studien erforscht und belegt.
Aktuell wird aus wissenschaftlicher Sicht eine Kombination aus Ausdauer- und Krafttraining empfohlen, 38 denn es gibt deutliche Unterschiede zwischen den beiden in Bezug auf langfristige Anpassungen bei Diabetes Mellitus Typ 2. 39
Ausdauertraining
Der Hauptvorteil des Ausdauertrainings ist, dass es auf unterschiedlichen Wegen die sogenannte Insulinsensitivität verbessert. Dies wird erreicht durch einen Verlust an überschüssiger Fettmasse, eine Vermehrung bestimmter Zucker-Transporter in unserer Muskulatur, eine Erhöhung des Muskelblutflusses, einen verringerten Zuckerabbau in der Leber und eine Normalisierung des Fettprofils im Blut.
Krafttraining
Das Krafttraining liefert eine vergleichbare Verbesserung der Insulinsensitivität. Ein zusätzlicher Vorteil ist die Erhöhung der Muskelmasse. 39 Denn, je höher der Anteil der Muskelmasse im Verhältnis zum Gesamtkörpergewicht ist, desto sensitiver sind die Insulinrezeptoren. Durch eine grössere Muskelmasse erhöht sich die Speicherkapazität für Muskelglykogen (Speicherform der Kohlenhydrate in der Muskulatur) und steigert den Ruhestoffwechsel.40 Das Krafttraining sorgt gleichzeitig dafür, dass ein Muskelmasseverlust durch eine Kalorienreduzierte Ernährung ausgeglichen wird und führt somit zu einer nachhaltigeren Abnahme der Fettmasse.41
Krafttraining hat aber noch eine Reihe weiterer Vorteile. So werden Risikofaktoren, welche die Entstehung von Diabetes Typ 2 begünstigen und die durch Diabetes entstandene Probleme, durch das Krafttraining wesentlich minimiert. Krafttraining kann die Herzkreislauf Gesundheit verbessern, indem es den Ruheblutdruck senkt und Blutfettwerte normalisiert.42
Ausserdem wirkt es einer Sarkopenie – den mit fortschreitendem Alter zunehmenden Abbau von Muskelmasse und -kraft (siehe Bild hier unten) – entgegen die häufig begleitend mit Diabetes einhergeht.
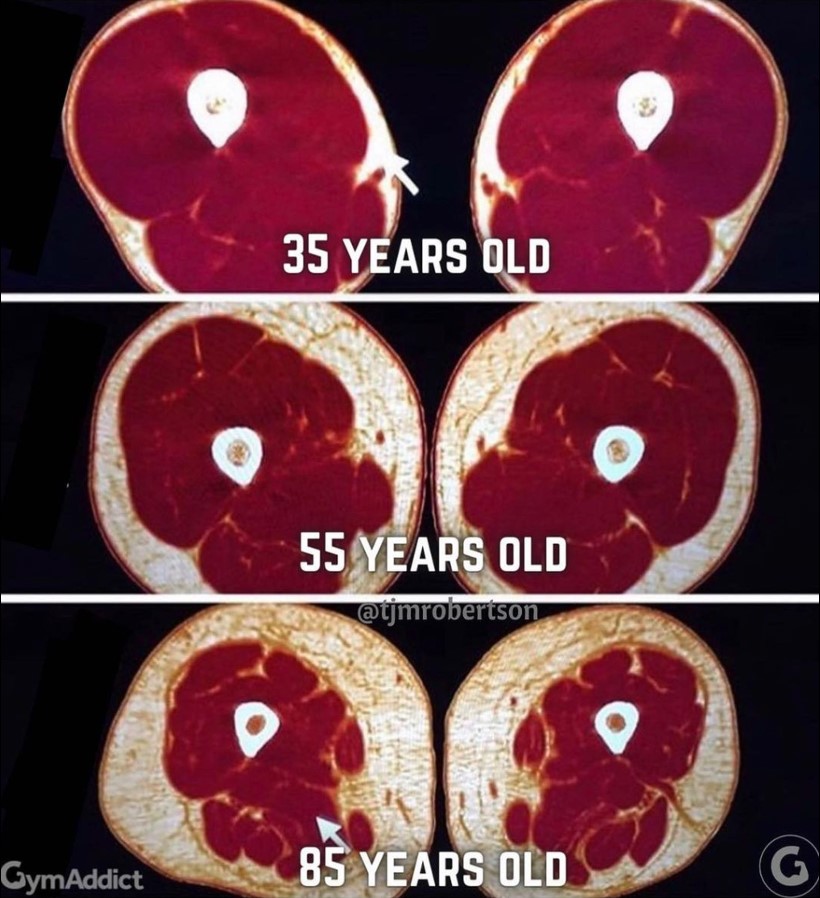
Quelle: GymAddict
Durch den gewonnenen Muskelzuwachs durch Krafttraining kommt es zu einer Verbesserung des alltäglichen Lebens. Bewegungen wie Treppe laufen, aus einem Stuhl aufstehen oder Gangsicherheit werden durch grössere Muskelmasse und -kraft positiv beeinflusst und lindert sekundäre Problematiken. Zusammengefasst kann man sagen, dass Krafttraining für einen Grossteil der Patienten von grossem Mehrwert ist.
Übungsauswahl und Planerstellung
Jeder Patient erhält einen persönlich abgestimmten und individuell angepassten Trainingsplan mit individueller Zielsetzung. Die Übungsauswahl wird bei Diabetespatienten in den meisten Fällen von zusammengesetzten Ganzkörperübungen, die sogenannte Compound Übungen, gestaltet, um möglichst viel Muskulatur während des Trainings zu beanspruchen und den Stoffwechsel grösstenteils global im ganzen Körper zu erhöhen.
Da die Dichte an Zuckertransporter und die Zuckerspeicher am höchsten in der Schnell-zuckenden Muskulatur (auch Fast-Twitch Muskulatur genannt – verantwortlich für Explosivität) ist, 43 wird ein Training dieser Muskelfasern vor allem zur Verbesserung der Insulinrezeptordichte und Zuckeraufnahme empfohlen. Dadurch kann der Blutzuckergehalt vermindert werden.
In der Praxis wird dies durch ein relativ schwer intensives Krafttraining umgesetzt. Hiermit stellen wir sicher, dass wir möglichst viele Fast-Twitch-Muskelfasern aktivieren. Zusätzlich zeigt die Wissenschaft, dass wir hiermit die Insulinsensitivität und den Zuckerhaushalt stärker verbessern als mit einem leichten (Kraft)training. 44,45 Mit einem relativ schweren, intensiven Krafttraining wird ein Training gemeint, wobei ein Trainingsgewicht benutzt wird von mindestens 75% der Maximalkraft.43 Je nach Gesundheitsstatus des Patienten wird beurteilt, ob dies von Anfang an möglich ist oder ob zuerst ein leichteres Training mit Trainingsaufbau erforderlich ist.
Tipp: Vor einer Trainingseinheit sollte man den aktuellen Blutzuckerwert messen, um eine Unterzuckerung während des Trainings zu vermeiden. Auch ist es zu empfehlen, immer Traubenzucker dabei zu haben. Faustregel dabei ist: 46
- Bei kurzen intensiven Krafttraining zwischen 90-124 mg/dl
- Bei Ausdauertraining 126-180mg/dl.
Ernährung
Wie schon oben genannt ist die Ernährung bei Diabetes eines der Schlüsselfaktoren um die Erkrankung erfolgreich zu Behandeln. Grundsätzlich verschafft sich der Therapeut einen Überblick über die Täglich konsumierten Nahrungsmittel, Getränke und somit aufgenommene Zucker-, Fett-, Protein- und Energiemenge über einen gewissen Zeitraum und gibt anhand der gewonnenen Informationen konkret Anpassungsmassnahmen welche notwendig für den Patienten sind.
Da Übergewicht und ein hoher Körperfettanteil eine wesentliche Rolle in der Entstehung von Diabetes Mellitus Typ 2 spielen, wird vor allem in diesen Fällen versucht die Kalorienaufnahme zu reduzieren und die Kohlenhydrat-, Fett- und Eiweiss-Aufnahme im richtigen Verhältnis zu regulieren.
Der Mittelpunkt einer Ernährung sollte immer aus Vollwertigen und Qualitative Nahrungsmittel bestehen. Grundsätzlich wird empfohlen, dass insgesamt viele Pflanzliche Produkte wie Gemüse, Obst, Kartoffeln, Hülsenfrüchten, Nüssen, Vollkornprodukte sowie pflanzliche Öle mit wenig Zucker(ersatz) zu sich genommen werden sollten, da sie viele Sekundäre Pflanzenstoffe enthalten, welche effektiv zur Behandlung und Vorsorge sind. 29 Zuckerhaltige Getränke, grosse Mengen an Salz und verarbeitetem Fleisch sollten zum grössten Teil vermieden werden
Reduktion Körper(bauch)fett
Da ein zu grosser Bauchfett Anteil im Körper wie eine Hormondrüse für Entzündungen wirkt und er massgeblich bei der Entstehung von Diabetes mitwirkt, ist es aus logischer Sicht notwendig in der Behandlung von Diabetes das sogenannte Bauch (auch Viszeral) Fett zu minimieren, um die entzündlichen Prozesse im Körper nicht weiter anzufeuern.
Um den Körper nun dazu zubringen seine Fettreserven zu verbrauchen, muss man sich mit seiner Energiebilanz beschäftigen. Das heisst wieviel Energie führe ich über Nahrung zu mir und wie viel Energie verbraucht mein Körper. Am Ende muss meine verbrauchte Energie mehr als meine zugeführte sein und der Körper wird sich in diesem Fall Energie aus den Fettreserven nehmen.
Um diesen Vorgang ins Laufen zu bringen, muss man vor allem 2 Dinge beachten:
- Körperliche Aktivität bzw. Training
- Ernährung
Um gezielt Fettmasse abzubauen und Muskelmasse weiterhin aufzubauen, eignet sich Krafttraining als bestes Mittel. Im Training nennt man diesen Prozess auch „Körperrekomposition“.
Der Begriff der Körperrekomposition bedeutet so viel wie Muskelmasse aufzubauen und gleichzeitig Körperfett abzubauen. Zu diesem Thema wurden unzähligen Menschen, mit unterschiedlichsten Trainingsniveau, Trainingserfahrung, Körperfettanteil, Alter, Geschlecht, etc. untersucht. Selbst mit nicht-optimierten Trainingsplänen, suboptimaler Ernährung und Proteinzufuhr, bauen Menschen gleichzeitig Körperfett ab und Muskelmasse auf. 50, 51, 52, 53
Lasst uns zusammen das Beste aus ihrer Therapie rausholen
Um ein optimales Therapieergebnis zu erreichen ist eine gegenseitige Kooperation zwischen Therapeuten und Patienten notwendig. Mit dieser Seite möchten wir ihnen eine ausführliche Übersicht aller Massnahmen und dessen Effektivität verschaffen. Wie sie sehen, bedeutet die Diagnose „Diabetes Mellitus Typ 2“ alles andere als das Ende der Welt und viele durch das Krankheitsbild verursachten Probleme lassen sich in der Regel gut beheben. Sowohl in der Wissenschaft als auch in unserer eigenen Erfahrung gibt es zahlreiche Fälle von Menschen mit Typ-2-Diabetes, die die Insulininjektion vollständig einstellen konnten (natürlich in Absprache mit einem Arzt) durch ein gründliches Krafttrainingsprogramm in Kombination mit einer Optimierung der Ernährung/Lifestyle.
Wir zeigen ihnen den Weg und werden sie während ihres gesamten Therapieprozesses unterstützen. Wenn sie sich auf unsere Kompetenz verlassen, kooperieren und Selbstverantwortung zeigen, liegt ein vielversprechendes Ergebnis vor ihnen.
Quellenangabe
- Goldstein BJ. Insulin resistance: from benign to type 2 diabetes mellitus. Rev Cardiovasc Med. 2003;4 Suppl 6:S3-10. PMID: 14668698.
- Gutiérrez-Rodelo, C., Roura-Guiberna, A., & Olivares-Reyes, J. A. (2017). Molecular mechanisms of insulin resistance: An update. Gac Med Mex, 153(2), 214-28.
- Zheng, Y., Ley, S. H., & Hu, F. B. (2018). Global aetiology and epidemiology of type 2 diabetes mellitus and its complications. Nature reviews endocrinology, 14(2), 88-98.
- Rahman, M. S., Hossain, K. S., Das, S., Kundu, S., Adegoke, E. O., Rahman, M., … & Pang, M. G. (2021). Role of insulin in health and disease: an update. International Journal of Molecular Sciences, 22(12), 6403.
- Praet, S. F. E., Van Uden, C., Hartgens, F., Savelberg, H. H. C. M., Toereppel, K., & De Bie, R. A. (2009). KNGF-standaard Beweeginterventie diabetes mellitus type 2 [Royal Dutch Society for Physical Therapy’s guidelines on physical activity intervention type 2 diabetes mellitus]. Amersfoort: Koninklijk Nederlands Genootschap voor Fysiotherapie.
- Saxena, R., Voight, B. F., Lyssenko, V., Burtt, N. P., de Bakker, P. I., Chen, H., … & Purcell, S. (2007). Diabetes Genetics Initiative of Broad Institute of Harvard and MIT, Lund University, and Novartis Institutes of BioMedical Research. Genome-wide association analysis identifies loci for type 2 diabetes and triglyceride levels. Science, 316(5829), 1331-1336.
- Morrato, E. H., Hill, J. O., Wyatt, H. R., Ghushchyan, V., & Sullivan, P. W. (2007). Physical activity in US adults with diabetes and at risk for developing diabetes, 2003. Diabetes care, 30(2), 203-209.
- Kahn, S. E., Hull, R. L., & Utzschneider, K. M. (2006). Mechanisms linking obesity to insulin resistance and type 2 diabetes. Nature, 444(7121), 840-846.
- Helmrich, S. P., Ragland, D. R., Leung, R. W., & Paffenbarger Jr, R. S. (1991). Physical activity and reduced occurrence of non-insulin-dependent diabetes mellitus. New England journal of medicine, 325(3), 147-152.
- Kahn, R. (2007). Metabolic syndrome: is it a syndrome? Does it matter? Circulation, 115(13), 1806-1811.
- Benecke, A., & Vogel, H. (2003). Übergewicht und Adipositas. Robert Koch-Institut.
- World Health Organization. (2019). World Health Organization obesity and overweight fact sheet.
- Aoki, Y., Yazaki, K., Shirotori, K., Yanagisawa, Y., Oguchi, H., Kiyosawa, K., & Furuta, S. (1993). Stiffening of connective tissue in elderly diabetic patients: relevance to diabetic nephropathy and oxidative stress. Diabetologia, 36(1), 79-83.
- Ceriello, A. (2003). The possible role of postprandial hyperglycaemia in the pathogenesis of diabetic complications. Diabetologia, 46(1), M9-M16.
- Deutsches Zentrum für Diabetesforschung
- Galicia-Garcia, U., Benito-Vicente, A., Jebari, S., Larrea-Sebal, A., Siddiqi, H., Uribe, K. B., … & Martín, C. (2020). Pathophysiology of type 2 diabetes mellitus. International journal of molecular sciences, 21(17), 6275.
- Haffner, S. M., Lehto, S., Rönnemaa, T., Pyörälä, K., & Laakso, M. (1998). Mortality from coronary heart disease in subjects with type 2 diabetes and in nondiabetic subjects with and without prior myocardial infarction. New England journal of medicine, 339(4), 229-234.
- Beckman, J. A., Creager, M. A., & Libby, P. (2002). Diabetes and atherosclerosis: epidemiology, pathophysiology, and management. Jama, 287(19), 2570-2581.
- Nesto, R. W. (2004). Correlation between cardiovascular disease and diabetes mellitus: current concepts. The American journal of medicine, 116(5), 11-22.
- Reaven, G. (2012). Insulin resistance and coronary heart disease in nondiabetic individuals. Arteriosclerosis, thrombosis, and vascular biology, 32(8), 1754-1759.
- Bornfeldt, K. E., & Tabas, I. (2011). Insulin resistance, hyperglycemia, and atherosclerosis. Cell metabolism, 14(5), 575-585.
- Laakso, M., & Kuusisto, J. (2014). Insulin resistance and hyperglycaemia in cardiovascular disease development. Nature Reviews Endocrinology, 10(5), 293-302.
- Battisti, W. P., Palmisano, J., & Keane, W. F. (2003). Dyslipidemia in patients with type 2 diabetes. Relationships between lipids, kidney disease and cardiovascular disease.
- Goldberg, R. B. (2009). Cytokine and cytokine-like inflammation markers, endothelial dysfunction, and imbalanced coagulation in development of diabetes and its complications. The Journal of Clinical Endocrinology & Metabolism, 94(9), 3171-3182.
- Kessler, L., Wiesel, M. L., Attali, P., Mossard, J. M., Cazenave, J. P., & Pinget, M. (1998). Von Willebrand factor in diabetic angiopathy. Diabetes & metabolism, 24(4), 327-336.
- Wallace, A. S., Wang, D., Shin, J. I., & Selvin, E. (2020). Screening and diagnosis of prediabetes and diabetes in US children and adolescents. Pediatrics, 146(3).
- Li, H., Shen, Z., Lu, Y., Lin, F., Wu, Y., & Jiang, Z. (2012). Muscle NT-3 levels increased by exercise training contribute to the improvement in caudal nerve conduction velocity in diabetic rats. Molecular medicine reports, 6(1), 69-74.
- Tsai, K. L., Huang, P. C., Wang, L. K., Hung, C. H., & Chen, Y. W. (2017). Incline treadmill exercise suppresses pain hypersensitivity associated with the modulation of pro-inflammatory cytokines and anti-inflammatory cytokine in rats with peripheral nerve injury. Neuroscience letters, 643, 27-31.
- Rahman, M. S., Hossain, K. S., Das, S., Kundu, S., Adegoke, E. O., Rahman, M., … & Pang, M. G. (2021). Role of insulin in health and disease: an update. International Journal of Molecular Sciences, 22(12), 6403.
- Statisa.com
- Becker, U., & Behrens, M. (2021). Sport mit Typ-1-Diabetes. Der Diabetologe, 17(2), 121-130
- LeMaster, J. W., Mueller, M. J., Reiber, G. E., Mehr, D. R., Madsen, R. W., & Conn, V. S. (2008). Effect of weight-bearing activity on foot ulcer incidence in people with diabetic peripheral neuropathy: feet first randomized controlled trial. Physical therapy, 88(11), 1385-1398.
- Fisher, M. A., Langbein, W. E., Collins, E. G., Williams, K., & Corzine, L. (2007). Physiological improvement with moderate exercise in type II diabetic neuropathy. Electromyography and clinical neurophysiology, 47(1), 23-28.
- Suryani, M., Samekto, W., Susanto, H., & Dwiantoro, L. (2021). Effect of foot-ankle flexibility and resistance exercise in the secondary prevention of plantar foot diabetic ulcer. Journal of Diabetes and its Complications, 35(9), 107968.
- Haak, T., Gölz, S., Fritsche, A., Füchtenbusch, M., Siegmund, T., Schnellbächer, E., … & Droßel, D. (2018). Therapie des Typ-1-Diabetes. Diabetologie und Stoffwechsel, 13(S 02), S120-S130.
- Hemmingsen, B., Gimenez-Perez, G., Mauricio, D., i Figuls, M. R., Metzendorf, M. I., & Richter, B. (2017). Diet, physical activity or both for prevention or delay of type 2 diabetes mellitus and its associated complications in people at increased risk of developing type 2 diabetes mellitus. Cochrane Database of Systematic Reviews, (12).
- Kumar, A. S., Maiya, A. G., Shastry, B. A., Vaishali, K., Ravishankar, N., Hazari, A., … & Jadhav, R. (2019). Exercise and insulin resistance in type 2 diabetes mellitus: A systematic review and meta-analysis. Annals of physical and rehabilitation medicine, 62(2), 98-103.
- Church TS, Blair SN, CocrehamS, et al. Effects of aerobic and resistance training on hemoglobin A1c levels in patients with type 2 diabetes: a randomized controlled trial [published correction appears in JAMA. 2011 Mar 2;305(9):892]. 2010;304(20):2253-2262. doi:10.1001/jama.2010.171
- Praet, S. F., & Van Loon, L. J. (2007). Optimizing the therapeutic benefits of exercise in type 2 diabetes. Journal of applied physiology, 103(4), 1113-1120.
- Alpert, S. S. (2007). The cross-sectional and longitudinal dependence of the resting metabolic rate on the fat-free mass. Metabolism, 56(3), 363-372.
- Daly, R. M., Dunstan, D. W., Owen, N., Jolley, D., Shaw, J. E., & Zimmet, P. Z. (2005). Does high-intensity resistance training maintain bone mass during moderate weight loss in older overweight adults with type 2 diabetes?. Osteoporosis International, 16(12), 1703-1712.
- Westcott, W. L. (2012). Resistance training is medicine: effects of strength training on health. Current sports medicine reports, 11(4), 209-216.
- Keizer, H. Nieuwe trainingsmethoden voor mensen met diabetes mellitus type 2. receptor, 2, 4.
- Garcia-Roves, P. M., Han, D. H., Song, Z., Jones, T. E., Hucker, K. A., & Holloszy, J. O. (2003). Prevention of glycogen supercompensation prolongs the increase in muscle GLUT4 after exercise. American Journal of Physiology-Endocrinology and Metabolism, 285(4), E729-E736.
- Garcia-Roves, P. M., Han, D. H., Song, Z., Jones, T. E., Hucker, K. A., & Holloszy, J. O. (2003). Prevention of glycogen supercompensation prolongs the increase in muscle GLUT4 after exercise. American Journal of Physiology-Endocrinology and Metabolism, 285(4), E729-E736.
- Sport mit Typ-1-Diabetes Ulrike Becker und Meinolf Behrens, Der Diabetologe
- A.S. Van Wingerden, B. Diabetes Training
- Schwingshackl, L., Chaimani, A., Hoffmann, G., Schwedhelm, C., & Boeing, H. (2018). A network meta-analysis on the comparative efficacy of different dietary approaches on glycaemic control in patients with type 2 diabetes mellitus. European journal of epidemiology, 33(2), 157-170.
- Neuenschwander, M., Hoffmann, G., Schwingshackl, L., & Schlesinger, S. (2019). Impact of different dietary approaches on blood lipid control in patients with type 2 diabetes mellitus: a systematic review and network meta-analysis. European journal of epidemiology, 34(9), 837-852.
- Demling, R. H., & DeSanti, L. (2000). Effect of a hypocaloric diet, increased protein intake and resistance training on lean mass gains and fat mass loss in overweight police officers. Annals of Nutrition and Metabolism, 44(1), 21-29.
- Nindl, B. C., Harman, E. A., Marx, J. O., Gotshalk, L. A., Frykman, P. N., Lammi, E., … & Kraemer, W. J. (2000). Regional body composition changes in women after 6 months of periodized physical training. Journal of Applied Physiology, 88(6), 2251-2259.
- Josse, A. R., Tang, J. E., Tarnopolsky, M. A., & Phillips, S. M. (2010). Body composition and strength changes in women with milk and resistance exercise. Med Sci Sports Exerc, 42(6), 1122-1130.
- Iglay, H. B., Thyfault, J. P., Apolzan, J. W., & Campbell, W. W. (2007). Resistance training and dietary protein: effects on glucose tolerance and contents of skeletal muscle insulin signaling proteins in older persons. The American journal of clinical nutrition, 85(4), 1005-1013.






